Dica simples mas que pode previnir vários tipos de lesões:
Compre uma palmilha ou mande fazer uma de preferencia plana e de gel , coloque a mesma por baixo da palmilha do tênis para quando calçar ou retirar o tênis ela fique fixa e não se mova .
Indicações: Alivio das dores traumas plantares , patologias do sistema ósteo-articular ,conforto,elimina pressão ,atrito,calosidades causadas pelos calçados convencionais ou botas ortopédicas, tendinites,artrites,pés sensíveis,esporão de calcâneo e prática de esportes.São especialmente elaboradas com reduzido o volume para não apertar o calçado. Absorve o impacto.
DORES MAIS COMUNS EM CICLISTAS,"JOELHO" NO VÍDEO ABAIXO PESCOÇO,LOMBAR,PUNHO,CÓCCIX E ETC
Vários estudos em atletas mostram que as lesões do joelho, incluindo a dor anterior e a síndrome patelo-femoral, são as lesões por sobrecarga mais comuns atendidas nos centros de medicina esportiva.As lesões por sobrecarga acontecem quando o tecido é submetido a carga repetitiva em nível submáximo, levando a fadiga. Quando não acontece recuperação adequada, ocorre resposta inflamatória, com liberação de substâncias vasoativas, células inflamatórias e enzimas, com consequente dano ao tecido, eventualmente configurando lesão clínica evidente.Nos casos crônicos, a atividade repetitiva produz mudanças degenerativas, levando a fraqueza, perda de flexibilidade e dor músculo-esquelética.As causas de dor no joelho no ciclismo são basicamente devidas a: Fatores Anatômicos, Problemas no Ajuste da Bicicleta e Erros de Treinamento.Como exemplos de Fatores Anatômicos temos:
- Assimetria dos membros inferiores levando a dor na banda iliotibial e posterior, devido ao consequente alongamento no membro mais curto, a cada pedalada.- Pelve larga (comum em mulheres), aumenta o estresse lateral no joelho.- Pés planos e pronação exagerada, relacionado a dor medial do joelho.- Fraqueza dos músculos quadríceps, isquiotibiais, flexores do quadril e glúteos, com consequente técnica ineficiente e sobrecarga.- Falta de flexibilidade dos membros inferiores, levando a síndrome da banda iliotibial.O Ajuste da bicicleta é primordial:- O selim alto demais ou muito para atrás ocasiona extensão exagerada do joelho, irritando a banda iliotibial, estressando o tendão do bíceps femoral, sobrecarregando a articulação patelo-femoral e gerando dor posterior no joelho.- O selim baixo demais ou muito para frente gera hiperflexão do joelho, com dor anterior e estresse dos tendões patelar e quadricipital.- A rotação interna do taquinho leva a estresse anterior e lateral do joelho e a rotação externa a estresse medial.Como Erros de Treinamento ressaltamos:- Aumento muito rápido no volume e/ou intensidade de treinamento.- Excessivo treinamento de subida.- Excessivo treinamento com cadência baixa e de força elevada.Consulte o médico especialista se você apresenta dor no joelho no ciclismo, com o diagnóstico adequado, estarão assegurados o tratamento e a prevenção de futuras lesões.
http://youtu.be/GqGo5Scueck - Dores comuns em ciclistas
http://youtu.be/vZRi02a-PUo - Postura básica na bike
DORMÊNCIA NAS MÃOS QUANDO PEDALA ?
"Paralisia do guidão" é uma lesão que pode ser prevenida com cuidados básicos, Relação Pernas e costas não são as únicas partes do corpo sujeitas a lesões por sobrecarga quando se trata de pedalar. Os braços, e mais especificamente as mãos, também sofrem grande pressão durante a atividade. Assim, acabam respondendo por um terço das lesões em ciclistas. Uma das mais comuns é conhecida como “paralisia do ciclista” ou “paralisia do guidão”. Mestre e doutor em ortopedia e traumatologia, o chefe do Grupo de Cirurgia de Mão da Santa Casa de São Paulo, Antonio Carlos da Costa, explica como ocorre o problema, quais os sintomas mais comuns e o que fazer para preveni-lo.O que é a “paralisia do ciclista” ou “paralisia do guidão” é uma lesão que ocorre no nervo ulnar — um dos três principais nervos da mão, ao lado do radial e do mediano —, que passa por um túnel na altura do punho, chamado canal de Guyon, e é responsável pela sensibilidade do quinto dedo (mínimo) e metade do quarto dedo, além dos movimentos finos da mão. A lesão ocorre quando algum fator – um trauma, tumor ou qualquer outro processo –, altera o funcionamento normal do nervo, comprometendo a sensibilidade e/ou a motricidade da mão.Causa a compressão do nervo ulnar dentro do canal de Guyon é a principal causa da lesão em ciclistas, devido ao longo tempo que passam com as mãos apoiadas no guidão. Esse, porém, não é o único fator. Além da pressão exagerada na região hipotenar (localizada na palma da mão, abaixo do dedo mínimo), também favorecem o problema a hiperextensão do punho (principalmente quando o apoio das mãos é feito na parte inferior do guidão) e a predisposição em relação à anatomia do canal de Guyon.O diagnóstico pode ser feito observando alguns sintomas. No início, o ciclista sente um formigamento no lado ulnar da mão — isto é, no dedo mínimo e na metade do dedo anelar —, que melhora ao balançar a mão ou quando ele alterna a posição da pegada no guidão. com o agravamento do quadro, esses dedos ficam anestesiados e há dificuldade em realizar alguns movimentos finos da mão, como aproximar o dedo mínimo do anelar ou realizar a pinça do mínimo com o polegar. No começo, quando o ciclista encerra o exercício, os sintomas geralmente desaparecem rápido. com o passar do tempo, porém, podem persistir por dias, semanas ou até meses. Na maioria dos casos, a atenção aos sintomas é suficiente para o diagnóstico clínico, mas exames de imagem ou uma eletroneuromiografia podem auxiliar nessa identificação.Tratamento Quando a lesão se torna crônica, o tratamento é feito à base de medicamentos anti-infl amatórios, talas e fisioterapia. A necessidade de cirurgia é muito pouco frequente. No entanto, a melhor forma de resolver o problema é tratando da causa. enquanto houver hiperpressão sobre a região hipotenar durante a atividade, os sintomas permanecerão ou até piorarão.Prevenção- Para aliviar a hiperpressão sobre a região hipotenar, a dica é alternar a posição das mãos sobre o guidão.- Também é importante que o ciclista utilize luvas com proteção acolchoada, principalmente na região hipotenar.- É fundamental a aquisição de uma bicicleta com tamanho apropriado e também o ajuste da posição com auxílio de um bom especialista.
OVERTRAINING – O QUE É, QUAIS OS SINTOMAS, COMO TRATAR E COMO PREVENIR
A exigência dos outros e de nós mesmos sobre nossa performance em todos os aspectos da vida, desde o profissional, social, sentimental até o físico, implica em rotinas cada vez mais duras associada à rigidez nos treinos e na dieta (nem sempre adequada para o ritmo de vida e das atividades físicas], para gerar uma imagem mais próxima ao do ser humano perfeito. Isso propicia ao aparecimento de uma doença que tornou-se uma verdadeira epidemia em academias e outros meios desportivos no século XXI: o overtraining.
Overtraining trata-se simplificadamente de uma fadiga generalizada devido ao excesso de treinamento sem o devido descanso e possivelmente associado a alimentação insuficiente e/ou de má qualidade.
Mas, do ponto de vista médico, por que acontece? Como posso saber se tenho isso? Como identificar? Qual o melhor tratamento? O que fazer para prevenir?
O corpo humano apresenta uma série de respostas hormonais e sinalizações toda vez que o corpo se exercita, descansa e quando come.
Mecanismos compensatórios ocorrem em diversos níveis celulares em praticamente todos os tecidos durante o repouso e a alimentação adequada. Quanto mais exaustivo, intenso e prolongado for um treino, maior será a demanda por reparar todo o processo inflamatório e de degradação que houve durante o exercício. O corpo apresenta diversas formas de adaptação, criando formas de otimizar a recuperação, permitindo ao organismo praticar atividades cada vez mais intensas com menor necessidade de recuperação. Porém, como tudo nesta vida, existe um limite. E este limite….
Como mecanismo de proteção
Os sinais e sintomas clínicos do overtraining são vários:
1. Aumento da quantidade de gordura e perda de músculos a despeito de dietas drásticas e de intensa atividade física
2. Diminuição da resistência física mesmo em evolução no treinamento
3. Sensação de fadiga constante
4. Piora da qualidade do sono
5. Sintomas depressivos
6. Queda da libido e do volume ejaculatório
7. Diminuição da capacidade cognitiva
8. Sintomas gripais que duram muito tempo
9. Tender points da fibromialgia positivos (mas raramente culminando com diagnostico de fibromialgia)
O corpo emite sinais sutis ealguns sinais claros de que irá “quebrar”, porém muitas vezes nossa determinação e motivação nos cegam destes sinais. Assim caminhamos para o processo de fadiga chamado overtraining.
E as alterações laboratoriais (nem sempre tão floridas) incluem:
1. Queda do eixo tireotrófico e principalmente do T3 (imitando Síndrome do Eutireoidiano Doente)
2. Hipogonadismo hipogonadotrófico (diminuição dos hormônios sexuais por queda do LH e FSH)
3. Aumento da produção de cortisol
4. Diminuição do IGF-1 (em resposta à queda de liberação de GH)
5. Aumento de marcadores inflamatórios (incluindo IL6 e TNFalfa)
6. Diminuição das células de defesa como células NK (nem sempre dosáveis)
Mas, do ponto de vista médico, por que acontece? Como posso saber se tenho isso? Como identificar? Qual o melhor tratamento? O que fazer para prevenir?
O corpo humano apresenta uma série de respostas hormonais e sinalizações toda vez que o corpo se exercita, descansa e quando come.
Mecanismos compensatórios ocorrem em diversos níveis celulares em praticamente todos os tecidos durante o repouso e a alimentação adequada. Quanto mais exaustivo, intenso e prolongado for um treino, maior será a demanda por reparar todo o processo inflamatório e de degradação que houve durante o exercício. O corpo apresenta diversas formas de adaptação, criando formas de otimizar a recuperação, permitindo ao organismo praticar atividades cada vez mais intensas com menor necessidade de recuperação. Porém, como tudo nesta vida, existe um limite. E este limite….
Como mecanismo de proteção
Os sinais e sintomas clínicos do overtraining são vários:
1. Aumento da quantidade de gordura e perda de músculos a despeito de dietas drásticas e de intensa atividade física
2. Diminuição da resistência física mesmo em evolução no treinamento
3. Sensação de fadiga constante
4. Piora da qualidade do sono
5. Sintomas depressivos
6. Queda da libido e do volume ejaculatório
7. Diminuição da capacidade cognitiva
8. Sintomas gripais que duram muito tempo
9. Tender points da fibromialgia positivos (mas raramente culminando com diagnostico de fibromialgia)
O corpo emite sinais sutis ealguns sinais claros de que irá “quebrar”, porém muitas vezes nossa determinação e motivação nos cegam destes sinais. Assim caminhamos para o processo de fadiga chamado overtraining.
E as alterações laboratoriais (nem sempre tão floridas) incluem:
1. Queda do eixo tireotrófico e principalmente do T3 (imitando Síndrome do Eutireoidiano Doente)
2. Hipogonadismo hipogonadotrófico (diminuição dos hormônios sexuais por queda do LH e FSH)
3. Aumento da produção de cortisol
4. Diminuição do IGF-1 (em resposta à queda de liberação de GH)
5. Aumento de marcadores inflamatórios (incluindo IL6 e TNFalfa)
6. Diminuição das células de defesa como células NK (nem sempre dosáveis)
O tratamento é claro e consiste em descanso completo de qualquer atividade física de no mínimo uma semana e a depender da gravidade pode ser de mais tempo. Além disso, é necessário que se aumente a quantidade de alimento ingerida, mas sempre mantendo-se a qualidade dos alimentos consumidos. E ao retornar, é importante reiniciar de forma mais lenta nos primeiros dias.
A prevenção do overtraining consiste em estabelecer planos no campo alimentar e de exercícios físicos adequados para o ritmo de vida, capacidade física e que sejam coerentes e equilibrados entre si. Quanto mais intenso é o treino, maior é a necessidade de acompanhamento de um profissional no campo de educação física e no campo de nutrição, com profissionais com capacidade técnica e experiência no assunto de atletas de alta performance. Para a prevenção é também importante saber reconhecer os sinais precoces que o corpo dá para evitar que ele “quebre” e você perca semanas ou meses de trabalho árduo.
A prevenção do overtraining consiste em estabelecer planos no campo alimentar e de exercícios físicos adequados para o ritmo de vida, capacidade física e que sejam coerentes e equilibrados entre si. Quanto mais intenso é o treino, maior é a necessidade de acompanhamento de um profissional no campo de educação física e no campo de nutrição, com profissionais com capacidade técnica e experiência no assunto de atletas de alta performance. Para a prevenção é também importante saber reconhecer os sinais precoces que o corpo dá para evitar que ele “quebre” e você perca semanas ou meses de trabalho árduo.
ATLETAS DE COMPETIÇÃO
TEM MAIS RISCOS DE MORTE POR MAL SÚBITO
Pesquisador francês mapeou características da morte no espore e da
dicas de prevenção
O que é?O sulfato de condroitina é um carboidrato que entra na composição dos glicosaminoglicanos (GAGs), componentes básicos para a formação da cartilagem articular. Os GAGs são derivados do sulfato que possuem um alto peso molecular e que controlam a capacidade de retenção de água dos proteoglicanos. Na matriz da cartilagem, os GAGs contribuem para a nutrição da cartilagem.Seu papel no organismoA condroitina é um dos principais GAGs, ingredientes essenciais à cartilagem que contribuem para sua elasticidade e absorvem os impactos sofridos pelas articulações. Sua principal ação é inibir o efeito das enzimas que causam a destruição permanente da cartilagem. Sua ação complementa perfeitamente a da glicosamina, que por sua vez, promove a produção de nova cartilagem.Fontes naturaisA condroitina pode ser extraída da cartilagem de várias espécies animais, incluindo peixes, moluscos, suínos e aves.
GLUCOSAMINA.
Já ouviu falar em glucosamina? Pois esta é uma substância natural composta de glicose e também de um aminoácido chamado glutamina. Além disso, é a principal responsável em garantir que os tecidos das articulações estejam saudáveis e íntegros, evitando lesões e dores de artrite e artrose. Pode ainda ter o nome de glicosamina devido à presença de glicose.
Benefícios da glucosamina
São mais de 40 milhões de brasileiros que sofrem com problemas de artrite e artrose, seja pela prática constante de exercícios pesados ou simplesmente pelo envelhecimento, onde a cartilagem vai se desgastando e os problemas de articulações podem aparecer.
Se a glucosamina faz parte da formação dos tecidos de articulações, já dá para saber que seu maior benefício está na preservação da cartilagem, tendões e ligamentos. Sendo assim, o uso oral desta substância ajuda em tratamentos de artrites e artroses desde os primeiros sintomas (que acontecem entre a segunda e terceira semana da doença) até seus efeitos após quatro semanas.
Porém, além de ajudar bastante na artrite e artrose, a glucosamina também traz outros diversos benefícios como:
· Ajuda na inflamação dos discos vertebrais (dores da coluna);
· Auxilia na inflamação de articulações mais idosas e também nas dores do nervo ciático;
· Melhora problemas circulatórios e digestivos, dependendo do caso e do diagnóstico;
· Coopera na falta ou decomposição do líquido sinovial (que está presente nas articulações para permitir movimentos regulares sem que haja desgaste do osso indevidamente);
· Protege as articulações evitando lesões e danos maiores em tendões, vasos sanguíneos, nervos, tecidos e ligamentos, como tendinite, bursite, etc.
Sua combinação com a condroitina é bastante comum nos suplementos e ajuda a potencializar ainda mais os benefícios desta substância.
Como tomar glucosamina
Em alimentos naturais, não há como consumir esta substância, sendo que a glucosamina é extraída de caranguejos, lagostas, cascas de camarão e outros crustáceos.
Por já existir esta substância naturalmente em nosso organismo, a única maneira de consumi-la é através de suplementos que tenham esta composição e sejam indicados para estes fins. Um exemplo é o Osteo Bi-Flex, que possui glucosamina e condroitina.
A posologia correta deve respeitar as indicações do rótulo e também as orientações de seu médico.
Quem pode tomar glucosamina
Devido aos seus benefícios e características, a glucosamina é indicada para pacientes que tenham artrite e artrose ou começam a desenvolver problemas de dores nas articulações devido à idade ou à prática de exercícios físicos de alto impacto, por exemplo.
Nestes casos, a glucosamina melhora os sintomas de dores, mas não elimina de forma alguma a necessidade de tomar os medicamentos convencionais para estes tratamentos específicos.
Por ser uma substância extraída de mariscos, quem for alérgico a este tipo de alimento deve tomar cuidado na ingestão de glucosamina. Além disso, diminui a eficácia de remédios para diabetes, sendo necessário acompanhar de perto o uso do suplemento, neste caso.
Mesmo que tenha diversos benefícios e seja indicada para problemas específicos, não se deve tomar nenhum tipo de suplemento sem a indicação de um médico, então agende uma consulta aos primeiros sintomas de dores nas articulações e peça orientação a um profissional.
Vale ressaltar que, mesmo que haja suplementos para ajudar em problemas nas articulações, alguns cuidados básicos ajudam a ter articulações mais saudáveis. Entre eles estão uma alimentação adequada com fontes de antioxidantes que ajudam a proteger estas partes do corpo; postura correta ao caminhar e também quando está trabalhando muito tempo sentado; peso regular; prática de exercícios físicos de baixo impacto (caminhada, natação, ciclismo) e alongamentos.
Porém, se mesmo depois de tomar estas precauções ainda precisar de uma ajuda extra, poderá contar com a glucosamina, que cuidará se suas articulações e problemas de artrite e artrose.
Hérnia de disco
Sinônimos: Protusão discal
A hérnia de disco ocorre quando todo, ou parte, de um disco na espinha é forçado a atravessar uma parte mais fraca do disco. Isso gera pressão nos nervos vizinhos.
Consulte também:
Causas
Os ossos (vértebras) da coluna vertebral protegem os nervos que se originam no cérebro e descem pelas costas formando a medula espinhal. As raízes dos nervos são nervos longos que se ramificam a partir da medula espinhal e saem da coluna vertebral entre cada vértebra.
 Vértebras do corpo humano Vértebras do corpo humano
Os ossos são separados por discos. Esses discos protegem a coluna vertebral e deixam espaço entre as vértebras. Os discos permitem que haja movimento entre as vértebras, o que permite a você se curvar ou se alongar.
 Os discos separam as vértebras e protegem a coluna vertebral Os discos separam as vértebras e protegem a coluna vertebral
A radiculopatia é qualquer doença que afete a raiz dos nervos espinhais. A hérnia de disco é uma causa de radiculopatia.
Os discos deslocados ocorrem com mais frequência em homens de meia-idade ou mais velhos, geralmente após atividades mais exaustivas. Outros fatores de risco são doenças presentes no nascimento (congênitas) que afetam o tamanho do canal lombar.
Exames
Um histórico e exame físico cuidadoso é quase sempre o primeiro passo para diagnosticar a hérnia de disco. Dependendo de onde você apresentar os sintomas, o médico examinará seu pescoço, ombros, braços e mãos ou a região lombar, quadris, pernas e pés.
Seu médico verificará:
O médico também poderá recomendar que você:
A dor na perna que ocorre, quando você se senta em uma mesa de exames e levanta a perna esticando-a normalmente, sugere um disco deslocado na região lombar.
Em outro teste, você deve inclinar a cabeça para frente e para os lados enquanto o médico a pressiona levemente para baixo. O aumento da dor e da dormência durante esse teste geralmente é um sinal de pressão em um nervo do seu pescoço.
Exames de diagnóstico
Sintomas de Hérnia de disco
A dor lombar ou no pescoço pode ter sensações bem diferentes. Pode ser formigamento suave, dor surda ou dor com queimação ou pulsante. Em alguns casos, a dor é tão forte que você não consegue se mexer. Você também pode sentir dormência.
A dor da hérnia de disco ocorre mais frequentemente em um lado do corpo.
A dor da hérnia de disco em geral começa gradualmente. Ela pode piorar:
Você também pode sentir fraqueza em certos músculos. Às vezes, você pode até nem perceber até que seu médico o examine. Em outros casos, pode ser difícil levantar a perna ou o braço, ficar na ponta de um dos pés, apertar forte com uma das mãos ou outros problemas.
Em geral, a dor, a dormência ou a fraqueza provocada pela hérnia de disco desaparecem ou melhoram muito em um período de semanas a meses.
Buscando ajuda médica
Ligue para seu médico se:
Tratamento de Hérnia de disco
O primeiro tratamento para a hérnia de disco é um período curto de repouso com medicamentos analgésicos, seguido por massagens e fisioterapia. A maioria das pessoas que segue esses tratamentos se recupera e retorna a suas atividades normais. Poucas pessoas precisarão de mais tratamento, que pode incluir injeções de esteroides ou cirurgia.
Medicamentos
As pessoas que sofreram um deslocamento de disco súbito causado por lesão (como um acidente de carro ou levantamento de objeto pesado) receberão medicamentos anti-inflamatórios (AINEs) e drogas analgésicas narcóticas se apresentarem dor forte nas costas e na perna.
Se você tiver espasmos nas costas, provavelmente receberá relaxantes musculares. Em raras ocasiões, podem ser receitados esteroides, tanto em comprimidos quanto diretamente no sangue por via intravenosa.
Os AINEs são usados para controlar a dor a longo prazo, mas podem ser receitados narcóticos caso a dor não responda aos anti-inflamatórios.
Mudanças no estilo de vida
Dieta e exercícios são cruciais para melhorar a dor nas costas de pacientes com excesso de peso.
A fisioterapia é importante para quase todas as pessoas com hérnia de disco. Os terapeutas ensinam como levantar objetos, se vestir, caminhar e realizar outras atividades corretamente. Eles trabalham para fortalecer os músculos que ajudam a sustentar a coluna. Você também aprenderá a aumentar a flexibilidade de sua coluna e das pernas.
Pode ser recomendável reduzir a atividade nos primeiros dias. Depois, retome lentamente suas atividades normais. Evite levantar muito peso ou torcer as costas nas primeiras seis semanas após o início da dor. Depois de duas a três semanas, volte a se exercitar gradualmente.
Injeções
As injeções de esteroides nas costas na região da hérnia de disco podem ajudar a controlar a dor por vários meses. Essas injeções ajudam a reduzir o inchaço ao redor do disco e a aliviar muitos sintomas. As injeções espinhais normalmente são aplicadas no consultório médico, usando raio X ou fluoroscopia para localizar a área onde a injeção é necessária.
Cirurgia
A cirurgia pode ser uma opção para os poucos pacientes cujos sintomas não desaparecem com outros tratamentos e ao longo do tempo.
 Na cirurgia, a parte herniada do disco é removida Na cirurgia, a parte herniada do disco é removida
Pergunte a seu médico quais são as melhores opções de tratamento para você.
Expectativas
A maioria das pessoas com hérnia de disco melhora com o tratamento. Uma pequena porcentagem pode continuar tendo dor nas costas mesmo depois do tratamento.
Pode levar vários meses até um ano ou mais para a retomada de todas as atividades sem que haja dor ou tensão nas costas. As pessoas que exercem funções que implicam tensão nas costas ou carregamento de peso podem necessitar mudar de atividade laboral para evitar novas lesões nas costas.
Complicações possíveis
Entre as complicações da hérnia de disco estão: -Dor nas costas a longo prazo;Perda de movimento ou de sensibilidade nas pernas e nos pés;Perda de funcionalidade de intestinos e bexiga;Lesão medular permanente (muito raro);
Saiba mais
Prevenção
Algumas medidas podem prevenir a hérnia de disco: Obter segurança no trabalho e lazer, usando técnicas adequadas de levantamento de peso e controle do peso corporal em algumas pessoas para prevenir lesões nas costas.
Alguns médicos recomendam o uso de órteses para as costas para ajudar a sustentar a coluna. Essas órteses podem ajudar a prevenir lesões em pessoas que têm que carregar objetos pesados no trabalho. Porém, o uso excessivo desses dispositivos pode enfraquecer os músculos abdominais e das costas, piorando o problema.
CONTRATURA MUSCULAR
  Esta situação acontece, quando o músculo é sujeito a um trabalho muito intenso, a nível de força e de resistência, entre as principais causas das contraturas estão o esforço excessivo e a postura incorreta mantida por um longo período de tempo. Na zona da contraída do músculo, pode-se também sentir um ligeiro papo, uma zona no músculo onde se sente mais rigidez. Na grande maioria dos casos, as contraturas tratam-se aplicando calor na zona contraída do músculo, e aplicando uma massagem localizada para alongar o músculo contraído. As infecções e inflamações fazem parte da nossa vida mais do que gostaríamos, principalmente para nós profissionais de Enfermagem, sempre em contato com paciente nesse estado. É muito importante saber a diferença uma vez que é comum as pessoas confundirem o uso dos antibióticos e dos anti-inflamatórios.INFECÇÃOInfecções são causa frequente de inflamação, por isso há muita confusão entre os dois tipos. A infecção é causada por microrganismos (tais como vírus, bactérias, fungos, parasitas, virions e príons) que invadem o organismo e se multiplicam. A invasão pela maioria dos microrganismos começa quando eles aderem a células do indivíduo. A aderência é um processo muito específico, envolvendo conexões do tipo “chave–fechadura” entre a célula humana e o microrganismo.
Entorse de tornozelo
A entorse do tornozelo é uma lesão muito comum. Aproximadamente 25.000 pessoas experimentam a cada dia. A entorse do tornozelo pode acontecer com os atletas e não-atletas, crianças e adultos. Isso pode acontecer quando você participar de atividades esportivas e de aptidão física. Também pode acontecer quando você simplesmente pisar em uma superfície irregular, ou descer ladeira.
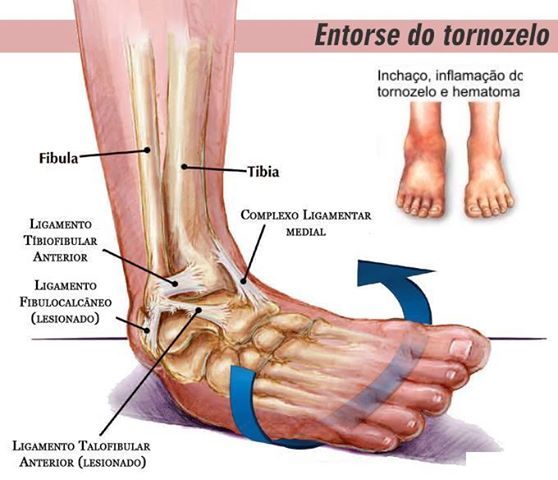
Os ligamentos do tornozelo mantem os ossos do tornozelo e articulações na posição. Eles protegem a articulação do tornozelo de movimentos anormais, especialmente torcendo, girando, e rolando de pé.
Como acontece? Entorses de tornozelo ocorrem quando há torções do pé, rolos ou voltas além de seus movimentos normais. A grande força é transmitida após o pouso. Você pode torcer o tornozelo se o pé for plantado de forma irregular em uma superfície, além da força normal de pisar. Isso faz com que os ligamentos estiquem além dos limites normais. Mecanismo de lesão Se há uma severa torção para fora do pé em relação ao tornozelo, as forças com que os ligamentos ficam são além do seu comprimento normal. Se a força for demasiadamente forte, os ligamentos podem rasgar. Você pode perder o equilíbrio quando o seu pé for colocado de forma desigual no chão. Você pode cair e ser incapaz de ficar em que pé. Quando a força excessiva é aplicada à estruturas de tecidos moles do tornozelo, você pode até ouvir um “pop”. Resulta então na dor e inchaço. A quantidade de força determina o grau da entorse. A entorse leve é Grau 1. A entorse moderada é Grau 2. A entorse severa é Grau 3. • Entorse Grau 1: Leve alongamento e alguns danos às fibras do ligamento. • Entorse Grau 2: ruptura parcial do ligamento. Frouxidão anormal da articulação do tornozelo. • Entorse Grau 3: ruptura completa do ligamento. Instabilidade grosseira. Se houver uma lesão completa dos ligamentos, o tornozelo pode tornar-se instável após as passagens de fase lesão inicial. Se isto ocorre, é possível que a lesão possa também causar danos à superfície própria articulação do tornozelo. Sintomas A quantidade de dor depende da quantidade de alongamento e ruptura do ligamento. Instabilidade ocorre quando houve completa ruptura de ligamento ou um deslocamento completo da articulação do tornozelo. Tratamento Caminhar pode ser difícil por causa da dor e inchaço. Você pode precisar usar muletas caso a dor esteja muito forte. Normalmente, o inchaço e dor tem duração de dois a três dias. A maioria das entorses de tornozelo só precisam de um período de proteção para curar. O processo de cura leva cerca de quatro semanas a seis semanas. Mesmo uma ruptura do ligamento completa pode curar sem reparo cirúrgico se for imobilizada de forma adequada. Mesmo se um tornozelo tiver lesão crônica, ainda pode ser altamente funcional. Para uma entorse de grau 1, use RICE (repouso, gelo, compressão e elevação): • Descanse o tornozelo. • O gelo deve ser aplicado imediatamente. Ele mantém a diminuição do inchaço. Ele pode ser usado para 20 minutos a 30 minutos, três ou quatro vezes ao dia. • Compressão de curativos, bandagens. Imobilizar e apoiar o tornozelo lesionado. • Eleve o tornozelo acima do seu nível do coração por 48 horas. Para um grau de 2 a entorse, as orientações acima também podem ser usadas. Dar mais tempo para que ocorra a cicatrização. Também pode ser usado um dispositivo para imobilizar o tornozelo. Um grau 3 entorse pode ser associado com instabilidade permanente. A cirurgia é raramente necessária. Reabilitação é usada para ajudar a diminuir a dor e o inchaço e para evitar problemas crônicos no tornozelo. Ultrassom e estimulação elétrica também podem ser utilizados, conforme necessário para ajudar com a dor e inchaço. Em primeiro lugar, os exercícios de reabilitação pode envolver amplitude de movimento ativos ou movimentos controlados da articulação do tornozelo, sem resistência. Exercícios na água podem ser usados, caso os exercícios de fortalecimento em solo, sejam muito dolorosos. Exercícios de membros inferiores e atividades de endurance são adicionados como tolerado. Propriocepção é muito importante, pois a falta dela é uma das principais causas de repetição da entorse e uma articulação do tornozelo instável. Uma vez que você está livre de dor, outros exercícios podem ser adicionados, tais como exercícios de agilidade. O objetivo é aumentar a força e amplitude de movimento, o equilíbrio melhora com o tempo. Todos os entorses de tornozelo recuperar através de três fases: • Fase 1 inclui repouso, protegendo o tornozelo para reduzir o inchaço (uma semana). • Fase 2 inclui a reposição de amplitude de movimento, força e flexibilidade (uma semana a duas semanas). • Fase 3 inclui gradualmente retornando às atividades que não necessitam de giro ou de torção do tornozelo e fazer exercícios de manutenção. Isto será seguido mais tarde por ser capaz de fazer atividades que exigem viragens bruscas e repentinas (atividades de corte), como tênis, basquete ou futebol (semanas ou meses). O resultado a longo prazo Se uma entorse de tornozelo não é reconhecido, e não é tratada com a atenção e cuidados necessários, podem ocorrer problemas crônicos de dor e instabilidade. Tratamento Cirúrgico O tratamento cirúrgico para entorse de tornozelo é raro. A cirurgia é reservada para os ferimentos que não respondem ao tratamento não cirúrgico, e para a instabilidade persistente depois de meses de reabilitação.
A epicondilite ou epicondilite lateral, tabme denominada de cotovelo de tenista, é uma inflamação dos tendões músculos extensores do pudo cotovelo, atingindo em especial, os nho e dos dedos.
Os sintomas se iniciam com uma leve dor, na maior parte dos casos, localizada na face externa do cotovelo se estendendo pelo antebraço. Caso o esforço repetitivo continue sendo realizado, em especial sobrecarregando a região do antebraço, a área afetada irá tronar-se dolorosa ao toque, podendo ela irradiar até o punho. A prevenção desta afecção é feita com mudança da técnica dos fundamentos do esporte, no caso de atletas, pois são eles os mais afetados. Outro ponto importante em indivíduos que jogam tênis é o uso da raquete ideal. Hérnia do Esporte (dor inguinal do atleta): o que significa esta alteração?
O termo Hérnia do Esporte é utilizado para
descrever uma condição clínica caracterizada pela dor em região inguinal
(”virilha”), que ocorre geralmente em atletas ou pessoas que praticam esportes
com frequência, mas que não se relaciona com uma verdadeira hérnia inguinal, já
que não há defeito na parede abdominal desta região. Desta forma, podemos
considerar que o termo “hérnia” para este quadro de dor inguinal crônica não é o
mais adequado. A definição mais mais comum para este quadro é a dor inguinal
unilateral persistente sem a demonstração de hérnia. No entanto, é válido
descrever que em alguns casos que foram submetidos a tratamento cirúrgico devido
a manutenção dos sintomas uma hérnia inguinal incipiente ou oculta foi
encontrada.
A hérnia do esporte resulta de um trauma
crônico e repetitivo nos músculos e tendões da região inguinal, que leva a um
estiramento destas estruturas. O quadro geralmente se inicia de maneira
insidiosa, sem dor aguda ou súbita na região. Os sintomas surgem em decorrência
do excesso de uso da musculatura abdominal inferior. A hérnia do esporte é mais
comum em homens que em mulheres, e os atletas profissionais ou de alta
performance estão mais sujeitos ao risco de desenvolverem os sintomas.
O diagnóstico desta alteração dolorosa é feito
em pacientes que participam de esportes de alta intensidade e que têm sintomas
típicos de dor inguinal, sem evidência de hérnia ao exame físico. A dor inguinal
é sempre o sintoma preponderante e é geralmente exacerbada quando há um aumento
súbito da pressão intra-abdominal, como na tosse e na evacuação. O exame físico
falha em detectar uma típica sensação de abaulamento inguinal quando se realiza
esforço abdominal. Quanto a exames de imagem, os mais importantes são a
ultrassonografia e a ressonância magnética da região, que tem por objetivo
determinar se há a presença de hérnia inguinal verdadeira. Em geral, a maioria
dos cirurgiões solicita exames de imagem antes de operar um paciente com hérnia
do esporte.
Vários tratamentos são recomendados para o
tratamento da hérnia do esporte, mas a cirurgia é o principal. O tratamento
inicial consiste em repouso. Pacientes que persistem em manter as atividades
físicas demorarão tempo considerável para cicatrizar qualquer lesão na região
inguinal. Além disso, medicações analgésicas e anti-inflamatórias podem ser
eficientes. Estas manobras, no entanto, podem não ser suficientes para o
tratamento a longo prazo. Tipicamente, os pacientes apresentarão recorrência dos
sintomas após o reinício das atividades físicas, principalmente se não houve
tempo de afastamento suficiente antes do retorno, o que é comum em atletas
profissionais. A fisioterapia para fortalecimento das estruturas musculares
acometidas pode ser recomendada.
Desta forma, pacientes que não apresentaram
melhora com o tratamento clínico devem ser encaminhados ao cirurgião. A
exploração cirúrgica e o reparo da região são os tratamentos mais recomendados
para o tratamento da hérnia do esporte. O tratamento cirúrgico, assim como na
hérnia inguinal verdadeira, pode ser feito por via aberta (convencional) ou
laparoscópica.
Pubalgia em Corredores Pubalgia nada mais é, do que dor – geralmente causada por inflamação na sínfise púbica - que é uma articulação localizada entre os ossos púbicos, tendo sua superfície articular recoberta por cartilagem e separada por um disco fibrocartilaginoso, que funciona como amortecedor de impacto na pelve durante a marcha. O osso púbis é local de origem-inserção de alguns músculos, como os adutores da coxa e os abdominais, extremamente importantes durante os movimentos da corrida e as tensões exageradas dessas estruturas podem causar inflamação e cerca de 20% dos casos, acontecem em corredores de longa distância, contudo não é um diagnóstico fácil de ser feito, pois pode ser confundido com sintomas de outras patologias. Geralmente, os primeiros sintomas aparecem na forma de dor progressiva nos adutores, após a corrida, ao levantar, sentar e tossir, podendo surgir na parte inferior dos abdominais, e ainda ocorrer dores mistas em ambos grupos musculares, no homem, pode aparecer ao redor dos testículos. Com a progressão da inflamação, pode ocorrer aumento da dor com apoio em apenas um dos pés, em exercícios de alta intensidade, sensação de ardor na região da virilha, estalidos audíveis e palpáveis na sínfise púbica, espasmos de adutor, diminuição da amplitude de movimento do quadril e possível dor lombar. Esses sintomas se confundem em outras patologias e situações, pois pode parecer somente uma distensão muscular e nos triatletas, também pode se confundir com compressões, devido ao posicionamento sentado no banco da bicicleta, especialmente nos homens. Além de ser anatomia local de difícil palpação e múltiplas possibilidades de diagnóstico diferencial, os exames de imagem são importante auxílio no estabelecimento do diagnóstico.  Alguns fatores podem predispor ao aparecimento da patologia, como os relacionados com o próprio atleta, normalmente indivíduos cujo corpo é mais baixo e largo do que o padrão ideal, jovens, com hipertrofia muscular, com encurtamento e menor flexibilidade dos músculos dos membros inferiores, particularmente adutores, em contraste com uma musculatura abdominal significativamente insuficiente. E outros fatores diretamente relacionados com a prática desportiva e que dependem de uma série de fatores como: qualidade do solo e calçado usado, tipo de pisada (falado no artigo anterior), tipo de prática desportiva, que pode ser mais ou menos agressivo para a região púbica, sendo que os excessos de treinamento e erros na coordenação e progressão do treino, afetam diretamente o atleta.. O tratamento inicial é sempre conservador: repouso completo, administração de antiinflamatórios, aplicação de gelo para aliviar a dor e inflamação e alongamento dos músculos abdominais, adutores e isquiotibiais. Além disso, o fortalecimento e reequilíbrio muscular são muito importantes, assim como um adequado equilíbrio dinâmico da bacia/pelve. A fisioterapia tem papel fundamental no reequilíbrio muscular e no retorno as atividades desportivas, que deve ser progressivo, com fortalecimento, manutenção do alongamento, exercícios de propriocepção, pliométricos, reeducação postural global (RPG) e Pilates para estabilizar e fortalecer a região pélvica. Por ser uma lesão incapacitante, deve-se trabalhar em sua prevenção, com uma estreita relação entre atleta, treinador, médico e fisioterapeuta, para que haja a elaboração de um treino programado. E aos menores sintomas, procurar por um médico especialista e fisioterapeuta. BURSITE TROCANTÉRICA DO QUADRIL
Anatomia
 A lesão ocorre em uma proeminência óssea do Fêmur denominada grande trocanter. Nela se insere o músculo glúteo médio, responsável por evitar a queda da Bacia quando o membro contra-lateral está elevado no ar, dando um passo para frente (figura 1). A lesão ocorre em uma proeminência óssea do Fêmur denominada grande trocanter. Nela se insere o músculo glúteo médio, responsável por evitar a queda da Bacia quando o membro contra-lateral está elevado no ar, dando um passo para frente (figura 1). Para auxiliar o Glúteo médio, uma forte estrutura fibrosa localizada na porção lateral do quadril, denominada fáscia lata passa rente ao Grande trocanter. Entre estas estruturas, uma bolsa contendo um líquido viscoso chamada bursa trocantérica evita a fricção e o atrito excessivo entre elas. Logo abaixo do grande trocanter, insere-se o tendão do músculo glúteo máximo, um potente extensor do quadril. Durante a marcha, este tendão joga a bursa contra o grande trocanter, aumentando sua pressão, predispondo a irritação e inflamação (figura 2). 
Por que desenvolvi este problema?A bursite trocantérica é uma reação inflamatória da bursa trocantérica que atinge mais frequentemente mulheres dos 40 aos 60 anos e os sintomas ocorrem quando a fáscia lata a comprime contra o grande trocanter. Geralmente, isso ocorre quando a coxa se encontra flexionada, quando a pessoa está andando ou correndo. No início, dói apenas durante a prática esportiva, mas, pode haver progressão, doendo também ao repouso e irradiando para o terço médio da coxa. (figura 3).
 Fatores de risco para o desenvolvimento da bursite trocantérica são:
Atividades físicas que podem desenvolver a doença são: a corrida, o ciclismo, triatlon e, eventualmente, alguns exercícios na musculação, pois são atividades de esforço repetitivo e podem desencadear os micro-traumas de repetição, ou lesões por overuse. Esportes de contato podem causar a bursite de maneira súbita após queda sobre o grande trocanter. Isso se dá devido à hemorragia na bursa, aumento de volume e, consequentemente, aumento da fricção local.
DiagnósticoA investigação de bursite trocantérica começa com uma história detalhada dos sintomas e da prática esportiva do indivíduo. Fatores importantes a serem relatados ao médico incluem deformidades e cirurgias prévias no quadril tratadas na infância. Qualquer doença pré-existe do quadril poderá comprometer a biomecânica do quadril e, obviamente, desenvolver atrito anormal na bursa. No consultório, serão mensurados os comprimentos dos membros e a flexibilidade da musculatura ao redor do quadril. A radiografia simples auxilia na investigação de doenças pré-existentes do quadril e o exame gold standart para avaliar a bursite e as possíveis tendinites associadas de quadril é a ressonância nuclear magnética. TratamentoA grande maioria das pessoas se beneficiam com o tratamento fisioterápico, onde o trabalho de melhoria de força, flexibilidade de rotadores de quadril, treino de coordenação motora e reeducação da postura global aliviam sintomas e previnem a recidiva. Em alguns casos, onde a dor persiste durante o treino, uma infiltração de cortisona de depósito diretamente na bursa é um instrumento valioso para o alívio de sintomas. A cirurgia para o tratamento da bursite trocantérica é extremamente rara. Quando indicada, é realizada a retirada de bursa, ou qualquer abaulamento e espícula óssea que pode ter causado a doença. Após melhoria de sintomas e retorno gradual ao esporte, é imprescindível que a prática esportiva seja acompanhado por um treinador, pois a técnica inadequada de treino é, de longe, a grande responsável pela fricção anormal da bursa e desenvolvimento de sintomas. Síndrome do Impacto (bursite do ombro)
Dentre as doenças que acometem o ombro, a Síndrome do Impacto é uma das mais freqüentes. No meio popular, é conhecida como "bursite", que significa inflamação da bursa, uma pequena bolsa que permite o deslizamento de estruturas em nosso ombro.
A síndrome do impacto ocorre quando há o choque de dois ossos do ombro, comprimindo alguns tendões desta articulação ao movimento de levantar o braço. Resulta, então, uma inflamação que envolve tanto a bursa como os tendões do ombro, levando-o à tendinite. Esses tendões são conhecidos como "manguito dos rotadores"; são estruturas nobres, que devido a este impacto podem, com freqüência, evoluir para uma ruptura e perda de função, além, é claro, da dor. Pode acometer jovens e idosos. Os jovens são, em sua maioria, esportistas (nadadores, jogadores de vôlei ou arremessadores). O diagnóstico é feito por exame clínico especializado, associado a radiografias. Se o médico suspeita de ruptura do tendão, solicita uma ultra-sonografia ou ressonância magnética.
Tratamento - No começo, o tratamento é feito com medidas simples como o repouso relativo, gelo e medicação. Nos pacientes entre 25 e 50 anos há dor recorrente com a atividade, principalmente com o uso do braço acima da cabeça (professores que escrevem na lousa, desenhistas e esportistas - tenistas, golfistas etc.). Nesses, o tratamento é baseado, também, em repouso relativo e medicação, porém a fisioterapia é fundamental. É necessário ressaltar que ela não deve se limitar a aparelhos (ultra-som, ondas curtas), sendo de capital importância os exercícios de alongamento e fortalecimento muscular específico. Acima de 50 anos, a Síndrome pode estar associada à ruptura dos tendões, quadro mais grave. Mesmo nesta situação, a reabilitação pode ser tentada, mas dependerá da gravidade da lesão, idade do paciente e grau de disfunção da dor. O tratamento cirúrgico é indicado nos pacientes com sintomas persistentes, onde houve falha no tratamento fisioterapêutico. Geralmente, o médico tenta de três a seis meses de fisioterapia. A operação deve, preferencialmente, ser realizada pela vídeo-artroscopia, que é uma técnica cirúrgica minimamente invasiva, realizada com o auxílio de mini-câmera e pequenos instrumentos que são introduzidos na articulação por dois a três orifícios de menos de um centímetro. É realizada a limpeza da área inflamada e a raspagem do osso que está provocando o impacto. Se necessário, sutura-se a ruptura dos tendões de manguito dos rotadores. As grandes vantagens da vídeo-artroscopia são os índices de bons e excelentes resultados que chegam a 94% dos operados, baixíssimas complicações, como infecções, e pela pouca dor pós-operatória.
Fratura por estresse | |||||
|
| |||||
Constitui 10 % ou mais de todas as lesões dos corredores.
Este é um problema que antes era restrito aos atletas de alta performance (alto impacto) e militares (marcha por longa distância) e deve ser lembrado por quem pratica e lida com atividade física.
Com o aumento do número de praticantes de esportes e a sobrecarga extra que às vezes chega a ultrapassar a resistência fisio-histológica do osso (principalmente corrida) e também da intensidade dos treinos, as fraturas por estresse podem acontecer por causa de esgotamento muscular (esforço excessivo) e a falta de absorção de impactos acumulativos. Invariavelmente, os músculos fadigados transferem a sobrecarga do estresse para o osso ocorrendo a fratura por estresse.
O que é fratura por estresse?
As fraturas por estresse são fissuras microscópicas dos ossos, causadas por uma soma de quantidade de impacto. Esse esforço físico repetitivo aumenta as solicitações ósseas que, quando ultrapassam a resistência normal, ocorre a substituição da deformação elástica pela deformação plástica, isto é, não há retorno à situação anterior e, caso as exigências continuem, instalam-se microfraturas, prevalecendo então a reabsorção óssea. Nesta fase da evolução, tem-se uma alteração fisiológica, a fratura, no entanto sem aparente comprometimento anatômico (deformidade).
Como acontece?
Pode se originar de um aumento muito rápido da intensidade, volume ou mesmo de uma mudança no tipo de treino (troca de calçado, tipo de piso, programa de saltos, etc).
A fadiga muscular pode também ter papel importante na ocorrência de fraturas por estresse. Para cada milha que um corredor percorre, mais de 110 toneladas da força devem ser absorvidas pelos pés. Os ossos não são feitos para absorver muita energia e os músculos agem como absorventes de choque adicionais. Mas, quando os músculos se tornam cansados e param de absorver a maioria da energia, as quantidades mais altas de choque vão para os ossos.
O osso envolvido é submetido a uma carga excessiva sem o devido respeito aos princípios de progressão e repouso, e inicia-se uma fratura da parte mais interna do osso (trabéculas ósseas), que pode, se não tratado, progredir para uma fratura completa (incluindo a cortical).
Umas das causas é o tipo de pisada a pronada e supinada contribui bastante para o problema.
Qual a incidência?
Estudos têm mostrado resultados que indicam que as mulheres têm mais fraturas por estresse do que os homens. Muitos ortopedistas atribuem este fato a uma condição conhecida como “a tríade da atleta feminina”:
- desordem alimentar (bulimia ou anorexia),
- amenorréia (ciclo menstrual ausente) e
- osteoporose. Quando a massa óssea da mulher diminui, aumentam as chances de ocorrer uma fratura por estresse.
As fraturas por estresse ocorrem menos freqüentemente nos africanos comparados aos caucasianos devido a um BMD mais elevado (densidade mineral do osso).
A incidência aumenta provavelmente também com a idade devido às reduções da BMD.
Quais ossos são acometidos?
Os ossos dos membros inferiores são os mais acometidos, principalmente os ossos do pé, tíbia, fíbula e fêmur, cuja origem é a sobrecarga de forma intensa, mal realizada ou sem o devido intervalo de recuperação.
Quais são os sintomas?
A fratura por estresse tem geralmente uma lista estreita dos sintomas.
Como é feito o diagnóstico?
Há uma discrepância entre a clínica referida pelo paciente e os achados radiológicos, pois o RX em geral é normal (a não ser em fases mais tardias, em torno de 15 dias, onde pode aparecer uma formação de um calo ósseo discreto no local da fratura). Nas fases iniciais, em torno de 80% das fraturas de estresse não são evidentes nas radiografias.
É necessária para confirmação diagnóstica os método como Ressonância Magnética ou Cintilografia Óssea, que apresentam uma boa sensibilidade.
A cintilografia óssea detecta a fase inicial da fratura em cerca de 95% dos casos em menos de 24h da lesão.
Nos exemplos abaixo podemos verificar a RM e a cintilografia de dois corredores que apresentaram fratura por estresse no calcâneo e outra na tíbia. | |||||
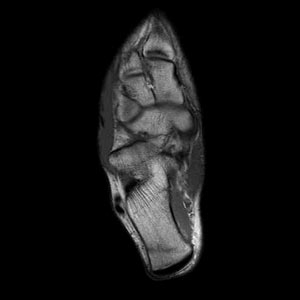 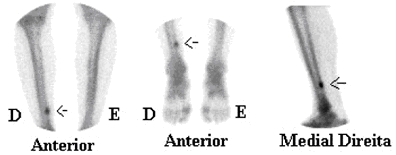 Figuras mostram fraturas por estresse no calcâneo pela RM (acima) e na tíbia por cintilografia óssea (abaixo). | |||||
Como é o tratamento da fratura por estresse?
1 - Repouso: indivíduos precisam repousar da atividade que causou a fratura por estresse e realizar atividades sem dor e sem impacto durante 6 a 8 semanas para que ocorra a cura da fratura. Se a atividade que causou a fratura por estresse é retomada muito rapidamente, podem se desenvolver fraturas maiores, e mais difíceis de curar. Uma recidiva também pode levar a problemas crônicos. 2 - Calçado adequado: com bom amortecimento e o descanso apropriado podem evitar este tipo de lesão. 3 - Substituição: trocar a corrida por outra atividade aeróbia sem impacto como a natação ou o ciclismo e quando voltar a correr, iniciar em terreno macio ou grama. 4 - Após o período de recuperação, outras 2 semanas da atividade suave sem nenhuma dor podem ser recomendadas antes que o osso possa com segurança ser considerado apto e a atividade puder gradualmente aumentar. 5 - A reabilitação consiste geralmente no treinamento da força de músculo para ajudar dissipar as forças excessivas transmitidas aos ossos. Em alguns casos, um estimulador eletrônico pode ser usado. Eletromagnética estimula o osso fazendo com que o osso coloque para fora mais energia, fortalecendo-o. 6- Nas fraturas severas por estresse, a cirurgia pode ser necessária para adequada readaptação e redução anatômica apropriada. O procedimento pode envolver fixação do local da fratura, e a reabilitação faz-se numa média de seis meses. Como é feita a prevenção? Aumente lentamente qualquer atividade esportiva nova. Por exemplo, não comece a correr 7 – 8 km por dia. Corra em dias alternados distância pequena. • Intensidade e aumento do treino recomenda-se um acréscimo de até 10% semanal. Isto permite que os ossos adaptem-se ao estresse adicionado assim podendo suportar no futuro quantidades maiores de estreses. • Alongamentos ajudam também a construir mais força muscular nos pés. • Aumentar a ingesta de cálcio e da vitamina D, dependendo do indivíduo. • Também, é importante monitorar a alimentação porque a nutrição tem papel vital no desenvolvimento do osso. Determinados indivíduos tem maior risco de osteoporose. • Utilize equipamentos adequados. Tênis novos, macios e com amortecedores de impacto, adequados a sua modalidade. • Se houver dor ou edema, pare imediatamente a atividade e repouse por alguns dias. Se a dor persistir, procure um ortopedista. |
Canelite no Corredor:
Com causas e tratamentos controversos, o problema afeta principalmente
atletas corredores que costumam correr médias e longas distâncias
Com causas e tratamentos controversos, o problema afeta principalmente
atletas corredores que costumam correr médias e longas distâncias
Introdução e Quadro Clínico
A periostite ou síndrome do estresse tibial medial (SETM), popularmente conhecida como canelite, é um distúrbio complexo, de causas e tratamentos controversos que acomete principalmente atletas corredores que costumam correr médias e longas distâncias. Além da corrida, esta síndrome pode estar presente em vários outros esportes principalmente àqueles que envolvam saltos e aterrissagens repetitivamente. No início a dor é incaracterística e difusa ao redor da região interna da perna próximo ao tornozelo. Além da dor, o edema pode estar presente em alguns casos. Inicialmente a dor é aliviada com o repouso e piora com a atividade física, mas com a evolução do quadro pode se tornar constante, mesmo em repouso. Pode haver ainda uma dor com a elevação dos dedos do pé ou pela movimentação contra resistência do tornozelo. Nitidamente há uma queda do rentimento e posterior limitação até para as atividades diárias. Causas Na presença de uma pisada pronada excessiva (para dentro) ou de uma maior velocidade de pronação, a biomecânica da marcha ou corrida é alterada gerando um estiramento do músculo sóleo medial. Essa hiperpronação combinada com o impacto repetitivo gera a canelite na borda interna e posterior da perna, induzida por tração muscular. Esta tensão excessiva na borda medial da perna é a origem desta patologia que apresenta múltiplos fatores: - Fraqueza dos músculos dos MMII, como também a falta de alongamento do complexo sóleo-gastrocnêmio(musculatura da panturrilha). - Aumentos súbitos na intensidade e no volume de treinamento ou erros de treimamento. - Alterações no calçado e na superfície de treinamento (pisos mais duros). - Lesões de partes moles (musculatura). - Ausência do tempo de recuperação (descanso). Exames Complementares O primeiro exame a ser solicitado é a radiografia, que na maioria das vezes apresenta-se normal na fase inicial. Pode ocorrer calcificação na região da dor de forma longitudinal e irregular ou hipertrofia da cortical óssea da tíbia, nos casos crônicos. A ressonância magnética pode revelar um edema ósseo indicando a periostite de tração, que se não tratada á tempo pode evoluir para uma fratura por estresse. A cintilografia óssea pode demonstrar lesões longas longitudinais chegando a um terço do comprimento do osso. Tratamento O tratamento conservador através da fisioterapia é indispensável. Inicialmente deve haver uma modificação da atividade, evitando-se as corridas e os saltos por aproximadamente 10 dias. Durante esse período o condicionamento cardiorrespiratório deverá ser mantido através de exercícios na piscina com flutuador, como também na bicicleta ergométrica. A crioterapia (gelo) e o TENS (estimulação elétrica trans cutânea) podem ser usados objetivando a analgesia do local acompanhado de exercícios de alongamento para musculatura posterior da perna (gastrocnêmio-sóleo). Com a regressão dos sintomas, os exercícios de fortalecimento para toda musculatura que envolve a articulação do tornozelo (tibiais, fibulares e tríceps sural) deve ser iniciada de maneira progressiva. Assim que o atleta estiver assintomático, pode-se iniciar o trote/corrida sobre a grama, por aproximadamente 20 minutos, com uma progressão de 10 a 15% semanalmente. É importante ressaltar que o mesmo já deverá estar adaptado ao tênis, caso seja portador de algum problema estrutural além da correção de quaisquer fatores biomecânicos presentes. Tratamento Cirúrgico O tratamento cirúrgico fica indicado nos casos não responsivos a um intenso tratamento fisioterápico. |
Estiramento dos Músculos Posteriores da Coxa
Esta é
uma lesão muito comum no mundo dos jogadores de futebol, mas também faz parte da
vida de alguns corredores e praticantes de atividade física.
O
estiramento muscular é muito frequente na região posterior da coxa (músculos
isquiotibiais: bíceps femoral, semitendíneo e semimembranáceo), cuja função é
flexionar o joelho e estender o quadril. Podem ocorrer em indivíduos pouco
preparados fisicamente ou até mesmo em atletas de alto rendimento.

Segundo a FIFA, as lesões nos
músculos da parte de trás da coxa que ocorrem no futebol, na maioria das vezes,
acontecem durante uma arrancada ou uma corrida a toda velocidade, sem qualquer
impacto ou contato com outros jogadores. Pode ainda ocorrer em outras situações
em que se exija grande esforço destes músculos.
No momento da lesão,
pode-se escutar um estalo sempre seguido de dor súbita ao longo da parte de trás
da perna. Ocorre inchaço, dor e hematomas (manchas roxas) na região, podendo
estar associado a dificuldade para caminhar ou flexionar o joelho devido a dor.
A dor é o primeiro sinal e a intensidade da mesma varia de acordo com o grau da
lesão. O atleta precisa interromper de imediato a atividade e repousar. Não deve
tentar alongar ou massagear a região, pois poderá agravar a lesão.
Os
sintomas variam de acordo com a gravidade da lesão, pois no estiramento muscular
pode ocorrer a ruptura total do músculo ou apenas parcial. Normalmente, a lesão
na musculatura posterior da coxa ocorre quando já houve uma lesão anterior ou
quando o músculo encontra-se enfraquecido.
Tanto na corrida como no
futebol os posteriores da coxa são contraídos de maneira forte e repetidamente,
ou seja, são exigidos ou alongados demais e podem estirar. Isso geralmente
ocorre porque os músculos posteriores da coxa são mais fracos do que seu
oponente direto, o quadríceps (musculatura anterior da coxa).
O
diagnóstico é dado pelo médico e pode ser conclusivo através de exames de imagem
como a ressonância magnética ou ultrasonografia.
O tratamento,
necessariamente, se inicia com o repouso que deverá ser respeitado à risca. A
fisioterapia será importante para uma recuperação plena e poderá ser
complementada com acupuntura.
O retorno ao esporte deverá ocorrer quando
o tratamento for finalizado e o equilíbrio entre as forças na musculatura das
pernas estiverem sido restabelecidos.
Para evitar um estiramento na
musculatura posterior da coxa, procure aquecer antes de atividades de grande
esforço, alongar com cuidado e fortalecer a musculatura buscando manter o
equilíbrio entre as forças dos músculos posteriores e anteriores da coxa.
Esta é
uma lesão muito comum no mundo dos jogadores de futebol, mas também faz parte da
vida de alguns corredores e praticantes de atividade física.
O estiramento muscular é muito frequente na região posterior da coxa (músculos isquiotibiais: bíceps femoral, semitendíneo e semimembranáceo), cuja função é flexionar o joelho e estender o quadril. Podem ocorrer em indivíduos pouco preparados fisicamente ou até mesmo em atletas de alto rendimento.

O estiramento muscular é muito frequente na região posterior da coxa (músculos isquiotibiais: bíceps femoral, semitendíneo e semimembranáceo), cuja função é flexionar o joelho e estender o quadril. Podem ocorrer em indivíduos pouco preparados fisicamente ou até mesmo em atletas de alto rendimento.

Segundo a FIFA, as lesões nos músculos da parte de trás da coxa que ocorrem no futebol, na maioria das vezes, acontecem durante uma arrancada ou uma corrida a toda velocidade, sem qualquer impacto ou contato com outros jogadores. Pode ainda ocorrer em outras situações em que se exija grande esforço destes músculos.
No momento da lesão, pode-se escutar um estalo sempre seguido de dor súbita ao longo da parte de trás da perna. Ocorre inchaço, dor e hematomas (manchas roxas) na região, podendo estar associado a dificuldade para caminhar ou flexionar o joelho devido a dor. A dor é o primeiro sinal e a intensidade da mesma varia de acordo com o grau da lesão. O atleta precisa interromper de imediato a atividade e repousar. Não deve tentar alongar ou massagear a região, pois poderá agravar a lesão.
Os sintomas variam de acordo com a gravidade da lesão, pois no estiramento muscular pode ocorrer a ruptura total do músculo ou apenas parcial. Normalmente, a lesão na musculatura posterior da coxa ocorre quando já houve uma lesão anterior ou quando o músculo encontra-se enfraquecido.
Tanto na corrida como no futebol os posteriores da coxa são contraídos de maneira forte e repetidamente, ou seja, são exigidos ou alongados demais e podem estirar. Isso geralmente ocorre porque os músculos posteriores da coxa são mais fracos do que seu oponente direto, o quadríceps (musculatura anterior da coxa).
O diagnóstico é dado pelo médico e pode ser conclusivo através de exames de imagem como a ressonância magnética ou ultrasonografia.
O tratamento, necessariamente, se inicia com o repouso que deverá ser respeitado à risca. A fisioterapia será importante para uma recuperação plena e poderá ser complementada com acupuntura.
O retorno ao esporte deverá ocorrer quando o tratamento for finalizado e o equilíbrio entre as forças na musculatura das pernas estiverem sido restabelecidos.
Para evitar um estiramento na musculatura posterior da coxa, procure aquecer antes de atividades de grande esforço, alongar com cuidado e fortalecer a musculatura buscando manter o equilíbrio entre as forças dos músculos posteriores e anteriores da coxa.
FACITE PLANTAR
Para quem pratica corrida de rua, os pés podem ser focos de lesões devido à natureza da atividade física. E um dos problemas mais comuns nessa parte do corpo é a fascite plantar. Também conhecida como fasceíte, ela é sentida através de uma fisgada na planta do pé, que aparece porque a área tem uma curvatura natural e precisa se acomodar ao solo (que em geral é reto), tensionando e sobrecarregando suas estruturas. Ou seja, o excesso de uso pode gerar inflamação, dor e rigidez na região.

Fascite plantar causa dor e rigidez na sola do pé (Editoria de Arte / Globoesporte.com)

Fascite plantar causa dor e rigidez na sola do pé (Editoria de Arte / Globoesporte.com)
O que é
A fascite plantar é uma inflamação do tecido denso na sola do pé, que ocorre pelo esforço excessivo da região. Esse tecido é denominado fáscia plantar, uma aponeurose (tecido que recobre a musculatura da planta do pé) que se estende do calcâneo, osso que forma o calcanhar, aos dedos. Ela ajuda a manter o arco longitudinal do pé. A corrida e caminhada aumentam a força exercida sobre o pé, ainda mais quando a sobrecarga ultrapassa a capacidade do pé de absorver o trauma, por isso a dor. A fraqueza dos músculos, para absorver esse impacto, influencia.
A fascite plantar é uma inflamação do tecido denso na sola do pé, que ocorre pelo esforço excessivo da região. Esse tecido é denominado fáscia plantar, uma aponeurose (tecido que recobre a musculatura da planta do pé) que se estende do calcâneo, osso que forma o calcanhar, aos dedos. Ela ajuda a manter o arco longitudinal do pé. A corrida e caminhada aumentam a força exercida sobre o pé, ainda mais quando a sobrecarga ultrapassa a capacidade do pé de absorver o trauma, por isso a dor. A fraqueza dos músculos, para absorver esse impacto, influencia.
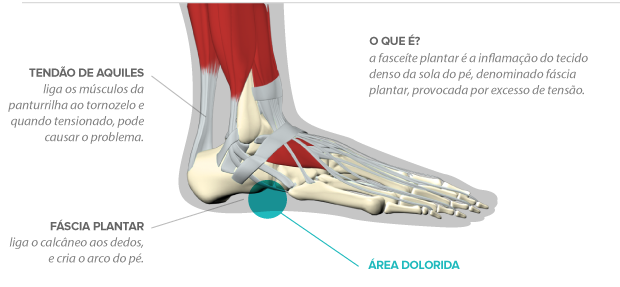
CAUSAS
- Alterações na formação do arco dos pés;
- Pisada errada;
- Encurtamento do tendão de Aquiles e da musculatura posterior da perna;
- Esforço excessivo da sola do pé
COMO EVITAR
COMO EVITAR
- Correr em terrenos macios;
- Fortalecimento muscular;
- Alongar sempre antes e depois de correr;
- Perda de peso excessivo;
- Palmilhas com acolchoamento do calcanhar para minimizar o estiramento da fáscia e reduzir a absorção do impacto.
TRATAMENTO
TRATAMENTO
Inicialmente, a forma de se tratar a lesão é sempre conservadora, sendo feita com antiinflamatórios e analgésicos. Também é importante fisioterapia com exercícios para alongamento da fáscia plantar e do tendão de Aquiles (tendão da perna posterior).
PALAVRA DO ESPECIALISTA
"É fundamental suspender as atividades de corrida ou longas caminhadas para o problema não ficar ainda mais sério. Assim como para a prevenção, as palmilhas também são utilizadas para o tratamento". - Ana Paula Simões, ortopedista especialista em medicina de pé e tornozelo, e colunista do 'Eu Atleta'
Síndrome da Pedrada
Apesar da nomenclatura um tanto quanto diferente, ela por si só já diz o que o indivíduo sente, dor súbita com sensação de se ter levado uma pedrada.
"É fundamental suspender as atividades de corrida ou longas caminhadas para o problema não ficar ainda mais sério. Assim como para a prevenção, as palmilhas também são utilizadas para o tratamento". - Ana Paula Simões, ortopedista especialista em medicina de pé e tornozelo, e colunista do 'Eu Atleta'
Síndrome da Pedrada
Síndrome da Pedrada
Isto se deve a ruptura de fibras da musculatura do tríceps sural (panturrilha). Geralmente ocorre na corrida, onde ao se realizar uma contração brusca deste grupamento rompem-se fibras que levam a dor semelhante ao de uma pedrada, em alguns casos ouve-se um estalido e a perna pode ‘falsear’ podendo levar a queda, posteriormente surge hematoma e edema local.

As causas da síndrome podem incluir excessos no treino (tempo, distância e intensidade) alterações posturais e tipo de pisada, falta de flexibilidade, tempo insuficiente de descanso.
Após a lesão pode surgir incapacidade para andar, com dificuldade em tocar o calcanhar no chão.
Como tratamento imediato é recomendado o repouso e uso do gelo por 20 minutos podendo ser feito com elevação da perna para evitar e/ou diminuir edema. É importante que se procure um profissional de saúde para fazer o diagnóstico, e desta forma poder se traçar uma conduta correta de tratamento.
Por se tratar de uma lesão que apresenta recidivas é importante ficar atento quanto ao tratamento e diagnóstico precoce e treinar de forma adequada com orientação.
Condropatia Patelar ou Condromalácia
Condro’ vem de cartilagem e ‘Patia’ vem de doença, portanto, doença da cartilagem. Está relacionada com o afilamento da cartilagem na parte articular da patela, podendo provocar dores no joelho. É classificada por graus de I a IV e quanto maior o grau, maior sua severidade e desgaste. Muitas vezes pode ocorrer um desgaste em alto grau sem que haja dor, assim como um exame de imagem não mostrar qualquer desgaste e a dor ser alta. Para este último caso usa-se o termo Síndrome Patelo Femoral por não necessariamente apresentar desgaste ou doença da cartilagem, mas apenas dor referida que pode estar relacionada com uma disfunção articular.
Normalmente,
apresenta-se como uma dor ou incômodo na região anterior do joelho (retro
patelar) e pode ainda estar relacionada com pequenos rangidos ou estalidos da
patela, quando esta se articula. O incômodo aparece geralmente durante o
agachamento, subir ou descer escadas ou degraus, andar de bicicleta, correr e
saltar.
Ao
contrário do que muitos acreditam, a condropatia patelar é muito comum, mas não
é um bicho de sete cabeças. A partir do diagnóstico e da avaliação funcional
pode ser facilmente tratada apenas com exercícios orientados por um
fisioterapeuta e com atividade supervisionada por um professor de educação
física. Já os casos mais graves, devem ser tratados com fisioterapia e
medicações orientadas pelo médico. De qualquer forma, para quem já possui
diagnóstico de condropatia patelar, converse com o professor que o está
orientando nas atividades físicas e acrescente algumas dicas gerais:
- alongamento com cautela é sempre muito bem vindo, principalmente na região posterior da coxa (isquiostibiais) e lateral (trato iliotibial);
- fortalecimento do vasto medial oblíquo (VMO);
- exercícios que trabalhem a propriocepção e equilíbrio e;
- evitar atividades que gerem impactos e de grande amplitude de movimento na articulação do joelho.
Se
as dores persistirem, volte ao médico que fez o diagnóstico buscando maiores
informações e procure um fisioterapeuta da área desportiva para que possam ser
prescritos exercícios de acordo com a funcionalidade do SEU corpo.
Tendinite do calcâneo?
Tendinite do calcâneo?

Sinônimos: Inflamação do tendão de Aquiles
A tendinite de Aquiles é quando o tendão de Aquiles fica inchado, inflamado e dolorido no calcanhar.
O tendão de Aquiles conecta os músculos da panturrilha ao osso do calcanhar. Ele é usado para andar, correr e pular.
Causas
Existem dois músculos grandes na panturrilha: o gastrocnêmio e o sóleo. Esses músculos geram a força para empurrar com o pé ou ficar na ponta do pé. O grande tendão de Aquiles conecta esses músculos ao calcanhar.
Esses músculos são importantes para caminhar. Esse tendão pode inflamar como resultado da superutilização ou de artrite. A inflamação pode ocorrer com lesões e infecções.
A tendinite devido à superutilização é mais comum em jovens. Ela pode ocorrer em pessoas que caminham, correm ou em outros atletas. Esportes como o basquete exigem pulos que colocam muito estresse sobre o tendão de Aquiles. Vários pulos podem levar à tendinite de Aquiles.
É mais provável que a tendinite de Aquiles ocorra:
- Depois do aumento súbito da quantidade ou da intensidade de uma atividade
- Quando os músculos da panturrilha ficam muito contraídos (não são alongados)
A tendinite proveniente da artrite é mais comum em pessoas de meia idade e idosos. Um osteófito pode se formar na parte de trás do osso do calcanhar. Isso pode irritar o tendão de Aquiles e causar dor e inchaço.
Exames
O médico realizará um exame físico. O médico examinará a sensibilidade no tendão e a dor na área do tendão enquanto você estiver na ponta do pé.
Radiografias podem ajudar a diagnosticar a artrite.
Uma ressonância magnética pode ser feita se o médico estiver pensando em fazer uma cirurgia ou estiver preocupado com o rompimento do tendão de Aquiles.






















Nenhum comentário:
Postar um comentário